Demam denggi
| Demam denggi | |
|---|---|
Nama lain | Denggi, demam tulang patah[1][2] |
| Ruam yang biasa dilihat pada demam denggi | |
| Pengkhususan | Penyakit berjangkit |
| Gejala | Demam, sakit kepala, sakit otot dan sendi, ruam[1][2] |
| Kerumitan | Pendarahan, tahap platelet darah rendah, tekanan darah rendah yang berbahaya[2] |
Permulaan biasa | 3–14 hari selepas pendedahan[2] |
| Tempoh | 2–7 hari[1] |
| Punca | Virus denggi oleh nyamuk Aedes[1] |
| Pengesanan antibodi kepada virus atau RNAnya[2] | |
| Malaria, demam kuning, hepatitis virus, leptospirosis[3] | |
| Pencegahan | Vaksin demam denggi, mengurangkan pendedahan nyamuk[1][4] |
| Rawatan | Penjagaan sokongan, bendalir intravena, pemindahan darah[2] |
| Kekerapan | 390 juta per tahun[5] |
| Kematian | ~40,000 (2017)[6] |
| sunting | |
Demam denggi ialah penyakit tropika bawaan nyamuk yang disebabkan oleh virus denggi.[1] Gejala biasanya bermula tiga hingga empat belas hari selepas jangkitan.[2] Ini mungkin termasuk demam panas, sakit kepala, muntah, sakit otot dan sendi, kegatalan kulit serta ruam pada kulit. Pemulihan secara amnya memakan masa dua hingga tujuh hari. Dalam sebilangan kecil kes, penyakit ini berkembang menjadi denggi parah, juga dikenal sebagai demam denggi berdarah, yang mengakibatkan pendarahan, paras platelet darah menjadi rendah dan kebocoran plasma darah, atau menjadi sindrom kejutan denggi, apabila tekanan darah rendah berbahaya berlaku.[2]
Denggi disebarkan oleh beberapa spesies nyamuk betina dari genus Aedes, terutama Aedes aegypti.[1][2] Virus ini mempunyai lima serotip;[7][8] jangkitan dengan satu jenis virus biasanya memberi keimunan seumur hidup terhadap jenis tersebut, tetapi hanya keimunan jangka pendek kepada jenis yang lain. Jangkitan seterusnya dengan jenis yang berbeza akan meningkatkan risiko komplikasi teruk. Sejumlah ujian tersedia untuk mengesahkan diagnosis termasuk mengesan antibodi terhadap virus atau RNAnya.
Vaksin untuk demam denggi telah diluluskan dan tersedia secara komersial di sejumlah negara.[4][9] Sehingga 2018, vaksin hanya disarankan pada individu yang pernah dijangkiti, atau pada populasi dengan kadar jangkitan sebelumnya yang tinggi pada usia sembilan tahun.[5][10] Kaedah pencegahan lain termasuk mengurangkan habitat nyamuk dan mengehadkan pendedahan kepada gigitan.[1] Ini mungkin boleh dilakukan dengan membuang atau menutup bekalan air yang terdedah dan memakai pakaian yang menutupi sebahagian besar badan. Rawatan denggi akut merangkumi pemberian cecair sama ada melalui mulut atau intravena untuk penyakit ringan atau sederhana.[2] Untuk kes yang lebih teruk, pemindahan darah mungkin diperlukan. Kira-kira setengah juta orang telah dimasukkan ke hospital setiap tahun. Paracetamol (acetaminophen) disyorkan sebagai ganti ubat anti-radang bukan steroid (NSAID) untuk pengurangan demam dan melegakan kesakitan oleh denggi kerana peningkatan risiko pendarahan akibat penggunaan NSAID.[11][12]
Denggi telah menjadi masalah global sejak Perang Dunia Kedua dan sering berlaku di lebih daripada 120 negara, terutamanya di Asia Tenggara, Asia Selatan dan Amerika Selatan.[13] Lebih kurang 390 juta orang dijangkiti setahun dan kira-kira 40,000 mati.[5][6] Pada tahun 2019 terdapat peningkatan yang ketara dalam jumlah kes.[14] Huraian terawal mengenai wabak dari tahun 1779.[15] Penyebab dan penyebaran virus baru difahami pada awal abad ke-20.[16] Selain mengahpuskan nyamuk, usaha dilakukan untuk ubat-ubatan yang disasarkan langsung kepada virus.[17] Ia dikelaskan sebagai penyakit tropika yang diabaikan.[18]
Tanda dan gejala
[sunting | sunting sumber]Biasanya, individu yang dijangkiti virus denggi tidak simptomatik (80%) atau hanya mengalami gejala ringan seperti demam yang tidak rumit.[20][21][22] Yang lain mempunyai penyakit yang lebih teruk (5%), dan dalam jumlah yang kecil ia mengancam nyawa. Tempoh inkubasi (masa antara pendedahan dan permulaan gejala) antara 3 hingga 14 hari, tetapi selalunya ia adalah 4 hingga 7 hari.[23] Oleh itu, pelancong yang pulang dari kawasan endemik tidak mungkin mengalami demam denggi jika gejala bermula lebih dari 14 beberapa hari selepas tiba di rumah.[13] Kanak-kanak sering mengalami gejala yang serupa dengan selesema biasa dan gastroenteritis (muntah dan cirit-birit)[24] serta mempunyai risiko komplikasi yang lebih besar,[25] walaupun gejala awal umumnya sederhana tetapi termasuk demam panas.[25]
Haluan klinikal
[sunting | sunting sumber]Gejala khas denggi adalah demam yang berlaku secara tiba-tiba, sakit kepala (biasanya terletak di belakang mata), sakit otot dan sendi, dan ruam. Nama alternatif untuk denggi, "breakbone fever" atau terjemahan secara harfiah ialah demam patah tulang, berasal dari sakit otot dan sendi yang berkaitan.[20][26] Jangkitan-jangkitan terbahagi kepada tiga fasa: demam (febril), kritikal, dan pemulihan.[19]
Fasa demam melibatkan demam panas, berpotensi melebihi 40 °C (104 °F), dan dikaitkan dengan kesakitan umum dan sakit kepala; ini biasanya berlangsung dua hingga tujuh hari.[19][26] Mual dan muntah juga boleh berlaku.[25] Ruam berlaku pada 50-80% daripada mereka yang mengalami gejala [27] pada hari pertama atau kedua gejala seperti kulit kemerah-merahan, atau kemudian semasa penyakit (hari 4-7), sebagai ruam seperti campak.[28] Ruam yang digambarkan sebagai "pulau-pulau putih di lautan merah" juga dapat diperhatikan.[29] Sebilangan petekia (bintik-bintik merah kecil yang tidak hilang ketika kulit ditekan, disebabkan oleh kapilari yang rosak) akan muncul pada saat ini, seperti beberapa pendarahan ringan dari membran mukus mulut dan hidung.[13] Demam ini secara semula jadi bersifat dwifasa, rosak dan kemudian kembali pada asal selama satu atau dua hari.
Pada sesetengah orang, penyakit ini berlanjutan ke fasa kritikal ketika demam hilang.[25] Dalam tempoh ini, terjadi kebocoran plasma dari saluran darah, biasanya berlangsung satu hingga dua hari.[19] Ini boleh mengakibatkan pengumpulan cecair di rongga abdomen dan rongga toraks serta penyusutan bendalir dalam peredaran dan penurunan bekalan darah ke organ-organ penting. Mungkin ada kegagalan organ dan pendarahan teruk, biasanya dari saluran gastrousus.[13] Kejutan (sindrom kejutan denggi) dan pendarahan (demam berdarah denggi) berlaku kurang daripada 5% daripada semua kes denggi; Namun, mereka yang sebelumnya telah dijangkiti serotip virus denggi lain ("jangkitan sekunder") berisiko tinggi.[30] Fasa kritikal ini, walaupun jarang berlaku, ia berlaku lebih kerap pada kanak-kanak dan orang dewasa muda.
Fasa pemulihan berlaku seterusnya, dengan penyerapan semula bendalir yang bocor ke dalam aliran darah.[19] Ini biasanya berlangsung dua hingga tiga hari.[13] Peningkatan ini sering berlaku, dan boleh disertai dengan kegatalan teruk dan degupan jantung yang perlahan. Ruam lain mungkin berlaku iaitu ruam makulopapular atau vaskulitik, yang diikuti dengan pengelupasan kulit.[25] Semasa peringkat ini, keadaan bendalir berlebihan boleh berlaku; jika ia mempengaruhi otak, ia boleh menyebabkan penurunan tahap kesedaran atau sawan. Rasa lesu mungkin berlangsung selama berminggu-minggu pada orang dewasa.
Masalah yang berkaitan
[sunting | sunting sumber]Denggi kadang-kadang boleh mempengaruhi beberapa sistem badan yang lain,[19] sama ada secara terpisah atau bersama-sama dengan gejala denggi klasik[24] Tahap kesedaran yang menurun terjadi pada 0,5-6% kes yang teruk, yang disebabkan oleh keradangan otak oleh virus atau secara tidak langsung sebagai akibat gangguan organ-organ penting, misalnya, hati.[29][31]
Gangguan neurologi lain telah dilaporkan dalam konteks denggi, seperti mielitis melintang dan sindrom Guillain–Barré.[24][31] Jangkitan jantung dan kegagalan hati akut adalah antara komplikasi yang jarang berlaku.[13][19]
Seorang wanita hamil yang menghidap denggi berisiko lebih tinggi untuk berlaku keguguran, kelahiran berat badan rendah, dan kelahiran pramatang.[32]
Punca
[sunting | sunting sumber]Virologi
[sunting | sunting sumber]
Virus demam berdarah (DENV) adalah virus RNA keluarga Flaviviridae; genus Flavivirus . Anggota lain dari genus yang sama termasuk virus demam kuning, virus West Nile, virus Zika, virus ensefalitis St. Louis, virus ensefalitis Jepun, virus ensefalitis kutu, virus penyakit hutan Kyasanur, dan virus demam hemoragik Omsk.[29] Sebilangan besar disebarkan oleh arthropoda (nyamuk atau kutu), dan oleh itu juga disebut sebagai arbovirus (virus ar tropod- bo saya).
Genom virus denggi (bahan genetik) mengandungi kira-kira 11,000 bes nukleotida, yang memberi kod untuk tiga jenis molekul protein (C, prM dan E) yang membentuk zarah virus dan tujuh molekul protein bukan struktur lain (NS1, NS2a, NS2b, NS3, NS4a, NS4b, NS5) yang hanya terdapat pada sel perumah yang dijangkiti dan diperlukan untuk replikasi virus.[30][33] Terdapat lima [7] strain virus, yang disebut serotip, iaitu empat yang pertama disebut sebagai DENV-1, DENV-2, DENV-3 dan DENV-4.[21] Jenis kelima diumumkan pada tahun 2013. Perbezaan antara serotaip berdasarkan antigenisitinya.[34]
Penularan
[sunting | sunting sumber]
Virus denggi disebarkan terutamanya oleh nyamuk Aedes, terutamanya A. aegypti.[21] Nyamuk ini biasanya tinggal di antara garis lintang 35° Utara dan 35° Selatan di bawah ketinggian 1,000 meter (3,300 ka) Mereka biasanya menggigit pada awal pagi dan petang,[35][36] tetapi mereka mungkin menggigit dan dengan demikian menyebarkan jangkitan pada bila-bila masa sepanjang hari[37] Spesies Aedes lain yang menyebarkan penyakit ini termasuk A. albopictus, A. polynesiensis dan A. scutellaris. Manusia adalah perumah utama virus,[29] tetapi ia juga boleh dijangkiti dalam primat bukan manusia.[38] Jangkitan boleh diperolehi melalui gigitan tunggal.[39] Nyamuk betina yang menghisap darah dari orang yang dijangkiti demam denggi, dalam tempoh demam 2 hingga 10 hari awal, akan menjadikan dirinya sendiri dijangkiti virus dalam sel-sel yang melapisi usus.[40] Kira-kira 8-10 hari kemudian, virus ini menyebar ke tisu lain termasuk kelenjar air liur nyamuk dan kemudian dilepaskan ke dalam air liurnya. Virus ini nampaknya tidak memberi kesan buruk pada nyamuk, maka ia mungkin akan dijangkiti virus ini seumur hidup.[23] Aedes aegypti sangat kerap menjadi punca kepada demam denggi kerana ia lebih suka meletakkan telurnya di dalam bekas air buatan, hidup dekat dengan manusia, dan mencari makanan pada manusia berbanding vertebrata lain.
Denggi juga dapat menular melalui produk darah yang dijangkiti dan melalui pendermaan organ.[41][42] Di negara-negara seperti Singapura, iaitu lokasi demam berdarah menjadi endemik, risikonya diperkirakan antara 1.6 dan 6 per 10,000 transfusi.[43] Penularan menegak (dari ibu ke anak) semasa kehamilan atau semasa kelahiran telah dilaporkan.[44] Kaedah penularan orang-ke-orang lain, termasuk penularan seksual, juga telah dilaporkan, tetapi sangat jarang.[26][45] Variasi genetik pada virus denggi adalah spesifik wilayah, menunjukkan bahawa penempatan ke wilayah baru relatif jarang terjadi, walaupun denggi muncul di wilayah baru dalam beberapa dekad terkini.[25]
Pradisposisi
[sunting | sunting sumber]Penyakit yang teruk lebih kerap berlaku pada bayi dan anak kecil, dan berbeza dengan banyak jangkitan lain, penyakit ini lebih kerap berlaku pada kanak-kanak yang cukup sihat.[13] Faktor risiko lain untuk penyakit teruk termasuk seks wanita, indeks jisim badan tinggi,[25] dan lebihan virus.[46] Walaupun setiap serotip dapat menyebabkan spektrum penyakit sepenuhnya, strain virus[30] adalah faktor risiko. Jangkitan dengan satu serotip dianggap menghasilkan keimunan seumur hidup terhadap jenis itu, tetapi hanya perlindungan jangka pendek terhadap tiga yang lain.[21][26] Risiko penyakit yang parah akibat jangkitan sekunder meningkat jika seseorang yang terdedah kepada serotip DENV-1 sebelumnya mengalami kontrak serotip DENV-2 atau DENV-3, atau jika seseorang yang terdedah kepada DENV-3 sebelumnya memperoleh DENV-2.[33] Denggi boleh mengancam nyawa orang dengan penyakit kronik seperti diabetes dan asma.
Polimorfisme (variasi normal) pada gen tertentu telah dikaitkan dengan peningkatan risiko komplikasi denggi yang teruk. Contohnya termasuk gen yang mengekodkan protein TNFα, lektin pengikat mannan,[20] CTLA4, TGFβ,[30] DC-SIGN, PLCE1, dan bentuk tertentu antigen leukosit manusia dari variasi gen HLA-B.[25][33] Kelainan genetik yang umum, terutama pada orang Afrika, yang dikenali sebagai kekurangan dehidrogenase glukosa-6-fosfat, nampaknya meningkatkan risiko.[46] Polimorfisme dalam gen untuk reseptor vitamin D dan FcγR nampaknya memberikan perlindungan terhadap penyakit yang teruk pada jangkitan denggi sekunder.
Mekanisme
[sunting | sunting sumber]Apabila seekor nyamuk yang membawa virus denggi menggigit seseorang, virus itu memasuki kulit bersama dengan air liur nyamuk. Ia mengikat dan memasuki sel darah putih, dan membiak di dalam sel semasa mereka bergerak ke seluruh badan. Sel-sel darah putih bertindak balas dengan menghasilkan beberapa protein isyarat, seperti sitokin dan interferon, yang bertanggungjawab untuk banyak gejala, seperti demam, gejala seperti selesema, dan kesakitan yang teruk. Dalam jangkitan yang teruk, pengeluaran virus di dalam badan meningkat dengan banyak, dan banyak lagi organ (seperti hati dan sumsum tulang) akan terjejas. Cecair dari aliran darah bocor melalui dinding saluran darah kecil ke rongga badan kerana kebolehtelapan kapilari. Akibatnya, kurang darah beredar dalam saluran darah, dan tekanan darah menjadi sangat rendah sehingga tidak dapat membekalkan darah yang cukup ke organ vital. Tambahan pula, disfungsi sumsum tulang akibat jangkitan sel stroma menyebabkan pengurangan bilangan platelet, yang diperlukan untuk pembekuan darah yang berkesan; ini meningkatkan risiko pendarahan, komplikasi utama demam denggi yang lain.[46]
Replikasi virus
[sunting | sunting sumber]Sebaik sahaja masuk ke dalam kulit, virus denggi terikat pada sel Langerhans (populasi sel dendritik di kulit yang mengenal pasti patogen).[46] Virus memasuki sel melalui pengikatan antara protein virus dan protein membran pada sel Langerhans, khususnya, lektin jenis C yang disebut DC-SIGN, reseptor mannose dan CLEC5A.[30] DC-SIGN, reseptor tidak khusus untuk bahan asing pada sel dendritik, nampaknya menjadi titik masuk utama.[33] Sel dendritik bergerak ke nodus limfa terdekat. Sementara itu, genom virus diterjemahkan dalam vesikel yang terikat pada membran pada retikulum endoplasma sel, di mana alat sintesis protein sel menghasilkan protein virus baru yang mereplikasi RNA virus dan mula membentuk zarah virus. Zarah virus yang belum matang diangkut ke jasad Golgi, bahagian sel iaitu lokasi sebilangan protein menerima rantai karbohidrat yang diperlukan (glikoprotein). Virus baru yang sudah dewasa dikeluarkan oleh eksositosis. Mereka kemudian dapat memasuki sel darah putih lain, seperti monosit dan makrofag.
Reaksi awal sel yang dijangkiti adalah penghasilan interferon, sebuah sitokin yang meningkatkan banyak pertahanan terhadap jangkitan virus melalui sistem imun semula jadi dengan menambah pengeluaran sekumpulan besar protein yang diantarakan oleh laluan JAK-STAT. Beberapa serotip virus denggi nampaknya mempunyai mekanisme untuk memperlambat proses ini. Interferon juga mengaktifkan sistem imun adaptif, yang membawa kepada penghasilan antibodi terhadap virus serta sel T yang secara langsung menyerang sel yang dijangkiti virus.[30] Pelbagai antibodi dihasilkan; ada yang terikat erat dengan protein virus dan menyasarkan untuk fagositosis (pengingesan oleh sel khusus dan pemusnahan), tetapi ada yang mengikat virus dengan kurang baik dan muncul sebagai gantinya untuk menyebarkan virus ke bahagian fagosit apabila ia tidak dimusnahkan tetapi dapat mereplikasi lebih lanjut.
Denggi teruk
[sunting | sunting sumber]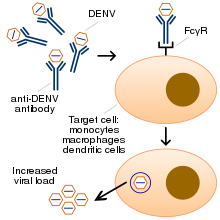
Tidak sepenuhnya jelas mengapa jangkitan sekunder dengan strain virus denggi yang berlainan menjadikan orang berisiko menghidap demam denggi dan sindrom kejutan denggi. Hipotesis yang paling banyak diterima adalah peningkatan kebergantungan-antibodi (ADE). Mekanisme tepat di sebalik ADE tidak jelas. Ia mungkin disebabkan oleh pengikatan antibodi yang tidak dineutralkan dan penyebaran salah ke dalam sel darah putih yang telah menginges virus itu untuk dimusnahkan.[30][33] Terdapat keraguan bahawa ADE bukan satu-satunya mekanisme yang mendasari komplikasi yang berkaitan dengan denggi yang teruk,[20][31] dan pelbagai kajian telah menyiratkan peranan untuk sel T dan faktor pelarut seperti sitokin dan sistem pelengkap.[46]
Penyakit yang teruk ditandai dengan masalah kebolehtelapan kapilari (peruntukan bendalir dan protein yang biasanya terkandung dalam darah untuk dilalui) dan pembekuan darah yang tidak teratur.[24][25] Perubahan ini muncul bersama-sama dengan keadaan glikokaliks endotel yang tidak teratur, yang bertindak sebagai penapis molekul komponen darah. Kapilari bocor (dan fasa kritikal) dianggap disebabkan oleh tindak balas sistem imun. Proses lain yang mungkin berkaitan termasuk sel yang dijangkiti yang menjadi nekrotik-yang mempengaruhi pembekuan dan fibrinolisis (sistem pembekuan darah dan degradasi pembekuan yang berlawanan) - dan platelet rendah dalam darah, juga merupakan faktor pembekuan normal.[46]
Diagnosis
[sunting | sunting sumber]| Sakit perut yang semakin teruk | ||||
| Muntah berterusan | ||||
| Pembesaran hati | ||||
| Pendarahan mukosa | ||||
| Hematokrit tinggi dengan platelet rendah | ||||
| Kelesuan atau kegelisahan | ||||
| Efusi serosa | ||||
Diagnosis denggi biasanya dibuat secara klinikal, berdasarkan gejala yang dilaporkan dan pemeriksaan fizikal; ini berlaku terutamanya di kawasan endemik.[20] Walau bagaimanapun, penyakit awal sukar dibezakan dengan jangkitan virus lain.[13] Diagnosis kemungkinan berdasarkan penemuan demam ditambah dua perkara berikut: mual dan muntah, ruam, sakit menyeluruh, jumlah sel darah putih rendah, ujian turnikuet positif, atau sebarang tanda amaran (lihat jadual) pada seseorang yang hidup dalam kawasan endemik.[47] Tanda amaran biasanya berlaku sebelum bermulanya denggi yang teruk.[19] Ujian turnikuet sangat berguna dalam keadaan apabila tidak ada penyiasatan makmal yang tersedia, melibatkan penggunaan manset tekanan darah di antara tekanan diastolik dan sistolik selama lima minit, diikuti dengan penghitungan sebarang pendarahan petekia; bilangan yang lebih tinggi membuat diagnosis denggi lebih cenderung dengan manset lebih dari 10 hingga 20 per 1 inci2 (6.25 cm2).[48]
Diagnosis harus dipertimbangkan pada individu yang mengalami demam dalam dua minggu setelah berada di kawasan tropika atau subtropik.[25] Adalah sukar untuk membezakan demam denggi dan chikungunya, jangkitan virus serupa yang mempunyai banyak gejala dan berlaku di bahagian dunia yang serupa dengan demam denggi.[26] Sering kali, penyelidikan dilakukan untuk mengecualikan keadaan lain yang menyebabkan gejala serupa, seperti malaria, leptospirosis, demam virus berdarah, demam kepialu, penyakit meningokokus, campak, dan influenza.[13][49] Demam Zika juga mempunyai simptom yang serupa dengan denggi.[50]
Perubahan paling awal yang dapat dikesan pada penyelidikan makmal adalah jumlah sel darah putih rendah, yang kemudian dapat diikuti oleh platelet rendah dan asidosis metabolik.[13] Tahap aminotransferase (AST dan ALT) yang tinggi dari hati biasanya dikaitkan dengan platelet dan sel darah putih rendah.[25] Dalam denggi teruk, kebocoran plasma mengakibatkan hemokonsentrasi (seperti yang ditunjukkan oleh peningkatan hematokrit) dan hipoalbuminemia. Efusi pleura atau asites dapat dikesan dengan pemeriksaan fizikal ketika besar, tetapi demonstrasi bendalir pada ultrabunyi dapat membantu dalam pengenalpastian awal sindrom kejutan denggi.[20] Penggunaan ultrabunyi dibatasi oleh kekurangan ketersediaan dalam banyak tetapan. Sindrom kejutan denggi berlaku sekiranya tekanan nadi turun ke ≤ 20 mm Hg bersama dengan keruntuhan vaskular periferal. Keruntuhan vaskular periferal ditentukan pada kanak-kanak disebabkan oleh pengisian semula kapilari yang tertunda, degupan jantung yang cepat, atau sejuk ekstrem.[19] Walaupun tanda amaran adalah aspek penting untuk pengesanan awal penyakit serius yang berpotensi, bukti untuk penanda klinikal atau makmal tertentu lemah.[51]
Pengelasan
[sunting | sunting sumber]Klasifikasi Pertubuhan Kesihatan Sedunia 2009 membahagikan demam denggi kepada dua kumpulan: tidak rumit dan teruk.[20][47] Ini menggantikan klasifikasi WHO 1997, yang perlu dipermudah kerana didapati terlalu ketat, walaupun klasifikasi lama masih banyak digunakan termasuk oleh Pejabat Serantau Organisasi Kesihatan Sedunia untuk Asia Tenggara Setakat 2011[kemas kini].[52] Denggi teruk didefinisikan sebagai yang berkaitan dengan pendarahan yang teruk, disfungsi organ yang teruk, atau kebocoran plasma yang teruk sementara semua kes lain adalah tidak rumit. Klasifikasi 1997 membahagikan denggi menjadi demam yang tidak dapat dibezakan, demam denggi, dan demam denggi berdarah.[13][53] Demam berdarah denggi dibahagikan lagi kepada gred I–IV. Gred I adalah kehadiran hanya lebam atau ujian turnikuet positif pada seseorang yang demam, gred II adalah kehadiran pendarahan spontan di kulit dan di tempat lain, gred III adalah bukti klinikal kejutan, dan kelas IV adalah kejutan yang sangat teruk yang menyebabkan tekanan darah dan nadi tidak dapat dikesan.[53] Gred III dan IV disebut sebagai "sindrom kejutan denggi".[53]
Ujian makmal
[sunting | sunting sumber]
Diagnosis demam denggi dapat disahkan dengan ujian makmal mikrobiologi.[47][54] Ini dapat dilakukan dengan pengasingan virus dalam kultur sel, pengesanan asid nukleik dengan PCR, pengesanan antigen virus (seperti untuk NS1) atau antibodi spesifik (serologi).[33][49] Pengasingan virus dan pengesanan asid nukleik lebih tepat daripada pengesanan antigen, tetapi ujian ini tidak banyak didapati kerana kosnya lebih tinggi. Pengesanan NS1 semasa fasa demam jangkitan primer mungkin lebih besar daripada 90% sensitif namun hanya 60-80% pada jangkitan berikutnya.[25] Semua ujian mungkin negatif pada peringkat awal penyakit.[13] Pengesanan antigen PCR dan virus lebih tepat dalam tujuh hari pertama. Pada tahun 2012 ujian PCR diperkenalkan yang dapat dijalankan pada peralatan yang digunakan untuk mendiagnosis influenza; ini mungkin meningkatkan akses kepada diagnosis berasaskan PCR.[55]
Ujian makmal ini hanya mempunyai nilai diagnostik semasa fasa akut penyakit kecuali serologi. Ujian untuk antibodi spesifik virus denggi, jenis IgG dan IgM, dapat memberi manfaat dalam mengesahkan diagnosis pada peringkat akhir jangkitan. Kedua-dua IgG dan IgM dihasilkan selepas 5-7 hari. Tahap tertinggi (titer) IgM dikesan berikutan jangkitan utama, tetapi IgM juga dihasilkan dalam jangkitan semula. IgM menjadi tidak dapat dikesan 30-90 hari selepas jangkitan utama, tetapi lebih awal selepas jangkitan semula. IgG, sebaliknya, ia tetap dapat dikesan selama lebih dari 60 tahun dan, jika tidak ada gejala, adalah petunjuk berguna untuk jangkitan masa lalu. Selepas jangkitan utama, IgG mencapai tahap puncak dalam darah setelah 14-21 hari. Pada jangkitan semula, tahap puncak lebih awal dan titres biasanya lebih tinggi. Kedua-dua IgG dan IgM memberikan imuniti pelindung terhadap serotip virus yang dijangkiti.[23][26][33] Dalam pengujian antibodi IgG dan IgM mungkin terdapat kereaktifan silang dengan flavivirus lain yang boleh mengakibatkan salah positif setelah jangkitan baru atau vaksinasi dengan virus demam kuning atau ensefalitis Jepun.[25] Pengesanan IgG sahaja tidak dianggap diagnostik kecuali sampel darah dikumpulkan dalam jarak 14 hari dan peningkatan tahap IgG spesifik yang lebih besar daripada empat kali ganda dikesan. Pada orang yang mempunyai gejala, pengesanan IgM dianggap diagnostik.
Pencegahan
[sunting | sunting sumber]
Pencegahan bergantung kepada kawalan dan perlindungan dari gigitan nyamuk yang menyebarkannya.[35][56] Pertubuhan Kesihatan Sedunia mengesyorkan program Kawalan Vektor Bersepadu yang terdiri daripada lima elemen:
- Advokasi, mobilisasi sosial dan perundangan untuk memastikan badan dan masyarakat kesihatan awam diperkukuhkan;
- Kerjasama antara sektor kesihatan dan lain-lain (awam dan swasta);
- Pendekatan bersepadu untuk kawalan penyakit untuk memaksimumkan penggunaan sumber;
- Membuat keputusan berdasarkan bukti untuk memastikan sebarang intervensi disasarkan dengan tepat; dan
- Peningkatan keupayaan untuk memastikan tindak balas yang mencukupi terhadap situasi setempat.
Kaedah utama untuk mengawal A. aegypti adalah dengan menghapuskan habitatnya.[35] Ini dilakukan dengan membuang sumber air terbuka, atau jika ini tidak mungkin, dengan menambahkan racun serangga atau agen kawalan biologi ke kawasan ini. Penyemburan secara umum dengan racun serangga organofosfat atau piretroid, walaupun kadang-kadang dilakukan, dianggap tidak berkesan.[22] Mengurangkan pengumpulan air secara terbuka melalui pengubahsuaian persekitaran adalah kaedah kawalan yang baik, memandangkan kebimbangan kesan kesihatan negatif dari racun serangga dan kesukaran logistik yang lebih besar dengan agen kawalan. Seseorang boleh mencegah gigitan nyamuk dengan memakai pakaian yang menutupi kulit sepenuhnya, menggunakan kelambu semasa berehat, dan/atau penggunaan penghalau serangga (DEET antara yang paling berkesan).[39] Walaupun langkah-langkah ini dapat menjadi cara yang berkesan untuk mengurangkan risiko pendedahan seseorang, mereka sekurang-kurangya melakukan pengurangan frekuensi wabak, yang tampaknya meningkat di beberapa kawasan, mungkin disebabkan oleh pembandaran yang meningkatkan habitat A. aegypti.[7] Julat penyakit ini juga nampaknya berkembang mungkin disebabkan oleh perubahan iklim.
Vaksin
[sunting | sunting sumber]Pada tahun 2016, vaksin untuk demam denggi berkesan hanya secara sebahagian telah tersedia secara komersial di Filipina dan Indonesia.[4][57] Vaksin ini telah dipersetujui untuk digunakan oleh Mexico, Brazil, El Salvador, Costa Rica, Singapura, Paraguay, kebanyakan Eropah, dan Amerika Syarikat.[9][58] Vaksin hanya disyorkan pada individu yang pernah mengalami jangkitan denggi atau pada populasi dengan kebanyakan (> 80%) orang telah dijangkiti pada usia 9.[10][59] Pada mereka yang tidak pernah mengalami jangkitan sebelumnya, ada bukti bahawa ia akan memburukkan lagi jangkitan berikutnya.[5] Atas sebab ini, Prescrire tidak dianggap sesuai untuk imunisasi skala besar, walaupun di kawasan ini penyakitnya biasa.[60]
Vaksin dihasilkan oleh Sanofi dengan menggunakan jenama Dengvaxia.[61] Ini berdasarkan gabungan lemah dari virus demam kuning dan masing-masing dari empat serotip denggi.[36][62] Kajian mengenai vaksin mendapati ia berkesan 66% dan mencegah lebih daripada 80 hingga 90% kes yang teruk.[59] Perkara ini kurang diingini oleh sesetengah pihak.[63] Di Indonesia harganya sekitar AS$207 untuk tiga dos yang disarankan.[57]
Disebabkan oleh had vaksin semasa, penyelidikan mengenai vaksin berterusan, dan serotip kelima mungkin mejadi faktor.[7] Salah satu masalah adalah vaksin dapat meningkatkan risiko penyakit parah melalui peningkatan kebergantungan-antibodi (ADE).[64] Vaksin ideal adalah vaksin yang selamat, berkesan selepas satu atau dua suntikan, merangkumi semua serotip, dan tidak menyumbang kepada ADE, mudah diangkut dan disimpan, dan kedua-duanya berpatutan dan menjimatkan.
Hari anti-denggi
[sunting | sunting sumber]
Hari Anti Denggi Antarabangsa disambut setiap tahun pada 15 Jun.[65] Idea ini pertama kali disepakati pada tahun 2010 dengan acara pertama diadakan di Jakarta, Indonesia pada tahun 2011. Acara selanjutnya diadakan pada tahun 2012 di Yangon, Myanmar dan pada tahun 2013 di Vietnam. Tujuannya adalah untuk meningkatkan kesedaran masyarakat mengenai denggi, menggerakkan sumber daya untuk pencegahan dan pengawalannya dan, untuk menunjukkan komitmen wilayah Asia Tenggara dalam menangani penyakit ini.[66]
Pengurusan
[sunting | sunting sumber]Tidak ada ubat antivirus khusus untuk denggi; namun, menjaga keseimbangan bendalir yang betul adalah penting.[25] Rawatan bergantung pada simptomnya. Mereka yang boleh minum, membuang air kecil, tidak mempunyai "tanda amaran" dan jika tidak sihat, mereka boleh diuruskan di rumah dengan rawatan susulan harian dan terapi rehidrasi oral.[12] Mereka yang mempunyai masalah kesihatan lain, mempunyai "tanda amaran", atau tidak dapat menguruskan rawatan susulan secara teratur harus dirawat di hospital.[13] Bagi mereka yang mempunyai rawatan denggi teruk harus diberi penjagaan di kawasan yang terdapat akses ke unit rawatan rapi.
Penghidratan intravena, jika diperlukan, biasanya hanya diperlukan selama satu atau dua hari.[12] Pada kanak-kanak yang mengalami kejutan akibat denggi, dos yang cepat sebanyak 20 mL/kg adalah berpatutan.[67] Kadar pemberian bendalir kemudian dititrat ke saluran kencing 0.5-1 mL/kg/j, tanda vital stabil dan normalisasi hematokrit.[13] Sebilangan kecil bendalir yang diperlukan untuk mencapainya adalah disyorkan.
Prosedur perubatan invasif seperti intubasi nasogastrik, suntikan intramuskular dan tusukan arteri dielakkan, memandangkan risiko pendarahan.[13] Paracetamol (acetaminophen) digunakan untuk demam dan ketidakselesaan sementara NSAID seperti ibuprofen dan aspirin dihindari kerana boleh memburukkan risiko pendarahan.[12] Transfusi darah dilakukan lebih awal pada individu yang menunjukkan tanda-tanda vital yang tidak stabil dalam menghadapi penurunan hematokrit, daripada menunggu kepekatan hemoglobin menurun ke tahap "pemicu transfusi" yang telah ditentukan.[68] Paket sel darah merah atau darah penuh disyorkan, tetapi platelet dan plasma beku segar biasanya tidak disarankan. Tidak ada bukti yang cukup untuk menentukan apakah kortikosteroid mempunyai kesan positif atau negatif pada demam denggi.[69]
Semasa fasa pemulihan cecair intravena dihentikan untuk mengelakkan keadaan lebihan bendalir.[13] Sekiranya berlaku lebihan bendalir dan tanda-tanda vital stabil, menghentikan transfusi bendalir mungkin diperlukan.[68] Sekiranya seseorang berada di luar fasa kritikal, diuretik gelung seperti furosemide boleh digunakan untuk menghilangkan lebihan cecair dari peredaran.
Prognosis
[sunting | sunting sumber]Sebilangan besar penghidap denggi pulih tanpa masalah yang berterusan.[47] Risiko kematian di kalangan mereka yang menghidap denggi teruk adalah 0,8% hingga 2,5%,[70] dan dengan rawatan yang mencukupi ini kurang dari 1%. Walau bagaimanapun, mereka yang mengalami tekanan darah rendah mungkin mempunyai kadar kematian hingga 26%.[13] Risiko kematian dalam kalangan kanak-kanak berumur kurang dari lima tahun adalah empat kali lebih besar daripada kanak-kanak yang berusia lebih dari 10. Orang tua juga berisiko tinggi mendapat hasil yang buruk.
Epidemiologi
[sunting | sunting sumber]

Denggi adalah biasa di lebih daripada 120 negara.[5] Pada tahun 2013 ia menyebabkan sekitar 60 juta jangkitan simptomatik di seluruh dunia, dengan 18% dimasukkan ke hospital dan sekitar 13,600 kematian.[71] Kos kes denggi di seluruh dunia dianggarkan AS$9 bilion. Untuk dekad 2000-an, 12 negara di Asia Tenggara dianggarkan mempunyai sekitar 3 juta jangkitan dan 6,000 kematian setiap tahun.[72] Pada tahun 2019 Filipina mengisytiharkan epidemik denggi kebangsaan kerana kematian mencecah 622 orang pada tahun itu.[73] Ia dilaporkan di sekurang-kurangnya 22 negara di Afrika; tetapi kemungkinan terdapat pada kesemuanya dengan 20% penduduk berisiko.[74] Ini menjadikannya salah satu penyakit bawaan vektor yang paling biasa di seluruh dunia.[51]
Jangkitan biasanya dijangkiti di persekitaran bandar.[23] Dalam beberapa dekad kebelakangan ini, perluasan perkampungan, bandar dan kota di kawasan yang sering terjadi, dan peningkatan mobiliti manusia telah meningkatkan jumlah wabak dan virus yang beredar. Demam denggi, yang dulunya terbatas di Asia Tenggara, kini telah merebak ke selatan China di Asia Timur, negara-negara di Lautan Pasifik dan Amerika, dan mungkin menimbulkan ancaman bagi Eropah.[22]
Kadar denggi meningkat 30 lipat antara tahun 1960 dan 2010.[75] Peningkatan ini diyakini disebabkan oleh gabungan urbanisasi, pertumbuhan penduduk, peningkatan perjalanan antarabangsa, dan pemanasan global.[20] Taburan geografi berada di sekitar khatulistiwa. Daripada 2.5 bilion individu yang tinggal di kawasan yang mempunyai denggi sebagai penyakit biasa, 70% berasal dari Wilayah Asia Tenggara WHO dan Wilayah Pasifik Barat. Jangkitan denggi adalah yang kedua setelah malaria sebagai penyebab demam yang didiagnosis di kalangan pelancong yang pulang dari negara membangun.[26] Ini adalah penyakit virus yang paling biasa ditularkan oleh artropoda,[30] dan mempunyai beban penyakit yang dianggarkan sebanyak 1,600 tahun hidup disesuaikan dengan kecacatan per juta penduduk.[33] Pertubuhan Kesihatan Sedunia menganggap denggi sebagai salah satu daripada tujuh belas penyakit tropika yang diabaikan.[76]
Seperti kebanyakan arbovirus, virus denggi dijaga secara semula jadi dalam kitaran yang melibatkan vektor penghisap darah dan perumah vertebrata yang disukai.[23] Virus ini dijangkiti di hutan Asia Tenggara dan Afrika melalui penularan dari nyamuk Aedes betina - spesies selain A. aegypti-ke keturunannya dan primata yang lebih rendah. Di bandar dan bandar, virus ini terutama disebarkan oleh A. aegypti domestik. Di kawasan luar bandar virus ini disebarkan kepada manusia oleh A. aegypti dan spesies Aedes lain seperti A. albopictus. Kedua-dua spesies ini mempunyai jangkauan yang berkembang pada separuh kedua abad ke-20.[25] Dalam semua keadaan, primat yang lebih rendah yang dijangkiti atau manusia meningkatkan jumlah peredaran virus denggi, dalam proses yang disebut amplifikasi. Satu unjuran menganggarkan bahawa perubahan iklim, pembandaran, dan faktor-faktor lain dapat mengakibatkan lebih dari 6 bilion orang berisiko dijangkiti denggi pada tahun 2080.[77]
Sejarah
[sunting | sunting sumber]Rekod pertama kes kemungkinan demam denggi adalah dalam ensiklopedia perubatan Cina dari Dinasti Jin (265–420 AD) yang merujuk kepada "racun air" yang berkaitan dengan serangga terbang.[15][78] Vektor utama, A. aegypti, tersebar di Afrika pada abad ke-15 hingga ke-19 disebabkan sebahagiannya oleh peningkatan globalisasi yang menjadi sekunder disebabkan oleh perdagangan hamba.[25] Terdapat perihalan wabak pada abad ke-17, tetapi laporan awal yang paling masuk akal mengenai wabak denggi adalah dari tahun 1779 dan 1780, ketika wabak melanda Asia Tenggara, Afrika dan Amerika Utara.[15][79] Sejak waktu itu hingga tahun 1940, wabak jarang berlaku.
Pada tahun 1906, penularan nyamuk Aedes disahkan, dan pada tahun 1907 denggi adalah penyakit kedua (setelah demam kuning) yang terbukti disebabkan oleh virus.[16] Penyiasatan lebih lanjut oleh John Burton Cleland dan Joseph Franklin Siler menyelesaikan pemahaman asas mengenai penularan denggi.
Penyebaran denggi yang ketara semasa dan selepas Perang Dunia Kedua disebabkan oleh gangguan ekologi. Trend yang sama juga menyebabkan penyebaran serotip penyakit yang berlainan ke kawasan baru dan munculnya demam denggi berdarah. Bentuk penyakit yang teruk ini pertama kali dilaporkan di Filipina pada tahun 1953; menjelang tahun 1970-an, ia telah menjadi penyebab utama kematian kanak-kanak dan telah muncul di Pasifik dan Amerika.[15] Demam denggi berdarah dan sindrom demam denggi pertama kali diperhatikan di Amerika Tengah dan Selatan pada tahun 1981, kerana DENV-2 dijangkiti oleh orang-orang yang sebelumnya telah dijangkiti DENV-1 beberapa tahun sebelumnya.[29]
Etimologi
[sunting | sunting sumber]Asal-usul kata Sepanyol dengi tidak pasti, tetapi kemungkinan berasal dari dinga dalam frasa Swahili Ka-dinga pepo, yang menggambarkan penyakit ini disebabkan oleh roh jahat.[78] Hamba-hamba di Hindia Barat yang dijangkiti denggi dikatakan mempunyai postur dan gaya peraga ("dandi"), dan penyakit ini dikenal sebagai "demam dandi".[80][81]
Istilah demam patah tulang digunakan oleh doktor dan Bapa Pengasas Amerika Syarikat Benjamin Rush, dalam laporan 1789 mengenai wabak 1780 di Philadelphia. Dalam judul laporan, ia menggunakan istilah yang lebih formal "demam pengirim berhempedu".[82] Istilah demam denggi mula digunakan hanya selepas tahun 1828.[81] Istilah sejarah lain termasuk "demam patah hati" dan "la denggi". Istilah untuk denggi teruk termasuk "purpura trombositopenia berjangkit" dan "demam berdarah Singapura", "Filipina" atau "Thai".
Masyarakat dan budaya
[sunting | sunting sumber]Derma darah
[sunting | sunting sumber]Wabak demam denggi meningkatkan keperluan produk darah dan menurunkan jumlah penderma darah yang berpotensi disebabkan oleh kemungkinan jangkitan dengan virus.[83] Seseorang yang mempunyai jangkitan denggi biasanya tidak dibenarkan menderma darah sekurang-kurangnya enam bulan ke depan.
Usaha kesedaran
[sunting | sunting sumber]Hari Denggi Nasional diadakan di India pada 16 Mei dalam usaha meningkatkan kesedaran di negara-negara yang terjejas.[84] Usaha sedang dilakukan pada tahun 2019 untuk menjadikannya acara global.[85] Filipina mempunyai bulan kesedaran pada bulan Jun sejak 1998.[86][87]
Penyelidikan
[sunting | sunting sumber]Usaha penyelidikan untuk mencegah dan merawat denggi merangkumi pelbagai cara pengendalian vektor,[dated info][88] pengembangan vaksin, dan ubat antivirus.[56][dated info]
Seorang calon vaksin, TAK-003, telah menunjukkan keberkesanan 73% dalam percubaan klinikal lebih dari 20,000 kanak-kanak di kawasan endemik dan 90% keberkesanan untuk pesakit di hospital.[89]
Vektor
[sunting | sunting sumber]
Berkenaan dengan pengendalian vektor, sejumlah kaedah baru telah digunakan untuk mengurangi jumlah nyamuk dengan beberapa kejayaan termasuk penempatan ikan gupi (Poecilia reticulata) atau kopepod dalam air bertakung untuk memakan larva nyamuk.[88] Terdapat juga percubaan pada A.aegypti jantan yang diubahsuai secara genetik bahawa setelah dilepaskan ke pasangan liar dengan betina, ia akan membuat keturunan tersebut tidak dapat terbang.[90]
Wolbachia
[sunting | sunting sumber]Percubaan sedang dilakukan untuk menjangkiti populasi nyamuk dengan bakteria genus Wolbachia, yang menjadikan nyamuk tersebut sebahagiannya tahan terhadap virus denggi.[25][91] Walaupun jangkitan yang disebabkan secara buatan dengan Wolbachia berkesan, tidak jelas jika jangkitan yang diperoleh secara semula jadi bersifat pelindung.[92] Kajian masih dijalankan sejak 2015 bagi menentukan jenis Wolbachia terbaik untuk digunakan.[93]
Rawatan
[sunting | sunting sumber]Selain usaha untuk mengendalikan penyebaran nyamuk Aedes, ada usaha terus menerus untuk mengembangkan ubat antivirus yang akan digunakan untuk mengubati serangan demam denggi dan mencegah komplikasi yang teruk.[17][94] Penemuan struktur protein virus dapat membantu pengembangan ubat yang berkesan. Terdapat beberapa sasaran yang masuk akal. Pendekatan pertama adalah perencatan polimerase RNA yang bergantung pada virus (dikodkan oleh NS5), yang menyalin bahan genetik virus, dengan analog nukleosida. Kedua, ia adalah mungkin untuk mengembangkan perencat spesifik protease virus (dikodkan oleh NS3), yang bersambung dengan protein virus.[95] Akhirnya, kemungkinan untuk mengembangkan perencat masuk, yang menghentikan virus memasuki sel, atau penghambat proses 5-capping, yang diperlukan untuk replikasi virus.
Ekstrak daun betik Carica telah dikaji[96] dan telah digunakan untuk rawatan[97] dan di hospital.[98] Pada tahun 2020, kajian telah menunjukkan manfaat positif pada parameter darah klinikal, tetapi kesan yang baik terhadap hasil penyakit masih belum dipelajari,[99] dan ekstrak daun betik tidak dianggap sebagai standard terapi praktik.[100]
Rujukan
[sunting | sunting sumber]- ^ a b c d e f g h "Dengue and severe dengue Fact sheet N°117". WHO. May 2015. Diarkibkan daripada yang asal pada 2 September 2016. Dicapai pada 3 February 2016.
- ^ a b c d e f g h i j Kularatne SA (September 2015). "Dengue fever". BMJ. 351: h4661. doi:10.1136/bmj.h4661. PMID 26374064. S2CID 1680504.
- ^ Nelson Textbook of Pediatrics: The field of pediatrics. Elsevier Health Sciences. 2016. m/s. 1631. ISBN 9781455775668. Diarkibkan daripada yang asal pada 10 September 2017.
- ^ a b c East S (6 April 2016). "World's first dengue fever vaccine launched in the Philippines". CNN. Diarkibkan daripada yang asal pada 18 October 2016. Dicapai pada 17 October 2016.
- ^ a b c d e "Dengue and severe dengue". www.who.int (dalam bahasa Inggeris). Dicapai pada 29 February 2020.
- ^ a b "Global, regional, and national age-sex-specific mortality for 282 causes of death in 195 countries and territories, 1980-2017: a systematic analysis for the Global Burden of Disease Study 2017". Lancet. 392 (10159): 1736–88. November 2018. doi:10.1016/S0140-6736(18)32203-7. PMC 6227606. PMID 30496103.
- ^ a b c d "Tropical medicine. Surprising new dengue virus throws a spanner in disease control efforts". Science. 342 (6157): 415. October 2013. doi:10.1126/science.342.6157.415. PMID 24159024.
- ^ "Discovery of fifth serotype of dengue virus (DENV-5): A new public health dilemma in dengue control". Medical Journal, Armed Forces India. 71 (1): 67–70. January 2015. doi:10.1016/j.mjafi.2014.09.011. PMC 4297835. PMID 25609867.
- ^ a b "First FDA-approved vaccine for the prevention of dengue disease in endemic regions" (Siaran akhbar). 1 May 2019. Dicapai pada 4 May 2019.
- ^ a b "Dengue vaccine: WHO position paper – September 2018" (PDF). Weekly Epidemiological Record. 36 (93): 457–76. 7 September 2018. Dicapai pada 12 April 2019.
- ^ "Dengue". United States Centers for Disease Control and Prevention. 28 March 2016. Dicapai pada 27 April 2018.
Use acetaminophen. Do not take pain relievers that contain aspirin and ibuprofen (Advil), it may lead to a greater tendency to bleed.
- ^ a b c d WHO (2009), pp. 32–37.
- ^ a b c d e f g h i j k l m n o p q "Dengue hemorrhagic fever and shock syndromes". Pediatric Critical Care Medicine. 12 (1): 90–100. January 2011. doi:10.1097/PCC.0b013e3181e911a7. PMID 20639791.
- ^ "Dengue and severe dengue". www.who.int (dalam bahasa Inggeris). Dicapai pada 15 December 2019.
- ^ a b c d Gubler DJ (July 1998). "Dengue and dengue hemorrhagic fever". Clinical Microbiology Reviews. 11 (3): 480–96. doi:10.1128/cmr.11.3.480. PMC 88892. PMID 9665979. Ralat petik: Tag
<ref>tidak sah, nama "Gubler98" digunakan secara berulang dengan kandungan yang berbeza - ^ a b "The dengue viruses". Clinical Microbiology Reviews. 3 (4): 376–96. October 1990. doi:10.1128/CMR.3.4.376. PMC 358169. PMID 2224837. Diarkibkan daripada yang asal pada 25 July 2011.
- ^ a b "Strategies for development of Dengue virus inhibitors". Antiviral Research. 85 (3): 450–62. March 2010. doi:10.1016/j.antiviral.2009.12.011. PMID 20060421.
- ^ "Neglected Tropical Diseases". cdc.gov. 6 June 2011. Diarkibkan daripada yang asal pada 4 December 2014. Dicapai pada 28 November 2014.
- ^ a b c d e f g h i WHO (2009), pp. 25–27.
- ^ a b c d e f g h "Dengue". British Medical Bulletin. 95: 161–73. 2010. doi:10.1093/bmb/ldq019. PMID 20616106.
- ^ a b c d WHO (2009), pp. 14–16.
- ^ a b c "Yellow fever and dengue: a threat to Europe?". Euro Surveillance. 15 (10): 19509. March 2010. doi:10.2807/ese.15.10.19509-en (Tidak aktif 11 November 2020). PMID 20403310. Diarkibkan daripada yang asal pada 7 July 2011.CS1 maint: DOI inactive as of November 2020 (link)
- ^ a b c d e Gubler DJ (2010). "Dengue viruses". Dalam Mahy BW, Van Regenmortel MH (penyunting). Desk Encyclopedia of Human and Medical Virology. Boston: Academic Press. m/s. 372–82. ISBN 978-0-12-375147-8. Diarkibkan daripada yang asal pada 9 June 2016.
- ^ a b c d "Encephalitis in the clinical spectrum of dengue infection". Neurology India. 58 (4): 585–91. 2010. doi:10.4103/0028-3886.68655. PMID 20739797.
- ^ a b c d e f g h i j k l m n o p q r s Simmons CP, Farrar JJ, Nguyen vV, Wills B (April 2012). "Dengue" (PDF). The New England Journal of Medicine. 366 (15): 1423–32. doi:10.1056/NEJMra1110265. hdl:11343/191104. PMID 22494122. Ralat petik: Tag
<ref>tidak sah, nama "NEJM2012" digunakan secara berulang dengan kandungan yang berbeza - ^ a b c d e f g "Dengue and chikungunya infections in travelers". Current Opinion in Infectious Diseases. 23 (5): 438–44. October 2010. doi:10.1097/QCO.0b013e32833c1d16. PMID 20581669.
- ^ Wolff K; Johnson RA, penyunting (2009). "Viral infections of skin and mucosa". Fitzpatrick's color atlas and synopsis of clinical dermatology (ed. 6th). New York: McGraw-Hill Medical. m/s. 810–12. ISBN 978-0-07-159975-7.
- ^ Knoop KJ, Stack LB, Storrow A, Thurman RJ, penyunting (2010). "Tropical medicine". Atlas of emergency medicine (ed. 3rd). New York: McGraw-Hill Professional. m/s. 658–59. ISBN 978-0-07-149618-6.
- ^ a b c d e "Pathogenic flaviviruses". Lancet. 371 (9611): 500–9. February 2008. doi:10.1016/S0140-6736(08)60238-X. PMID 18262042.
- ^ a b c d e f g h "Dengue virus life cycle: viral and host factors modulating infectivity" (PDF). Cellular and Molecular Life Sciences. 67 (16): 2773–86. August 2010. doi:10.1007/s00018-010-0357-z. PMID 20372965.
- ^ a b c "Neurological complications of dengue virus infection". The Lancet. Neurology. 12 (9): 906–19. September 2013. doi:10.1016/S1474-4422(13)70150-9. PMID 23948177.
- ^ "Dengue during pregnancy and adverse fetal outcomes: a systematic review and meta-analysis". The Lancet. Infectious Diseases. 16 (7): 857–65. July 2016. doi:10.1016/S1473-3099(16)00088-8. PMID 26949028.
- ^ a b c d e f g h "Dengue: a continuing global threat". Nature Reviews. Microbiology. 8 (12 Suppl): S7–16. December 2010. doi:10.1038/nrmicro2460. PMC 4333201. PMID 21079655.
- ^ Solomonides T (2010). Healthgrid applications and core technologies : proceedings of HealthGrid 2010 (ed. [Online-Ausg.]). Amsterdam: IOS Press. m/s. 235. ISBN 978-1-60750-582-2. Diarkibkan daripada yang asal pada 1 May 2016.
- ^ a b c WHO (2009), pp. 59–64.
- ^ a b Global Strategy For Dengue Prevention And Control (PDF). World Health Organization. 2012. m/s. 16–17. ISBN 978-92-4-150403-4. Diarkibkan daripada yang asal (PDF) pada 30 October 2012.
- ^ "Travelers' Health Outbreak Notice". Centers for Disease Control and Prevention. 2 June 2010. Diarkibkan daripada yang asal pada 26 August 2010. Dicapai pada 27 August 2010.
- ^ "Vector-borne viral infections". World Health Organization. Diarkibkan daripada yang asal pada 3 February 2011. Dicapai pada 17 January 2011.
- ^ a b Center for Disease Control and Prevention. "Chapter 5 – dengue fever (DF) and dengue hemorrhagic fever (DHF)". 2010 Yellow Book. Diarkibkan daripada yang asal pada 29 December 2010. Dicapai pada 23 December 2010.
- ^ St. Georgiev, Vassil (2009). National Institute of Allergy and Infectious Diseases, NIH (ed. 1). Totowa, N.J.: Humana. m/s. 268. ISBN 978-1-60327-297-1. Diarkibkan daripada yang asal pada 1 May 2016.
- ^ "Threat of dengue to blood safety in dengue-endemic countries". Emerging Infectious Diseases. 15 (1): 8–11. January 2009. doi:10.3201/eid1501.071097. PMC 2660677. PMID 19116042.
- ^ "Emerging infectious disease agents and their potential threat to transfusion safety". Transfusion. 49 (Suppl 2): 1S–29S. August 2009. doi:10.1111/j.1537-2995.2009.02279.x. PMID 19686562.
- ^ "Is dengue a threat to the blood supply?". Transfusion Medicine. 19 (2): 66–77. April 2009. doi:10.1111/j.1365-3148.2009.00916.x. PMC 2713854. PMID 19392949.
- ^ "Unusual mode of transmission of dengue". Journal of Infection in Developing Countries. 4 (1): 51–54. November 2009. doi:10.3855/jidc.145. PMID 20130380.
- ^ "News Scan for Nov 08, 2019". CIDRAP (dalam bahasa Inggeris). Dicapai pada 12 November 2019.
- ^ a b c d e f "Dengue virus pathogenesis: an integrated view". Clinical Microbiology Reviews. 22 (4): 564–81. October 2009. doi:10.1128/CMR.00035-09. PMC 2772360. PMID 19822889.
- ^ a b c d e WHO (2009), pp. 10–11.
- ^ Halstead SB (2008). Dengue. London: Imperial College Press. m/s. 180 & 429. ISBN 978-1-84816-228-0. Diarkibkan daripada yang asal pada 4 May 2016.
- ^ a b WHO (2009), pp. 90–95.
- ^ "Rapid spread of emerging Zika virus in the Pacific area". Clinical Microbiology and Infection. 20 (10): O595–96. October 2014. doi:10.1111/1469-0691.12707. PMID 24909208.
- ^ a b "Predicting outcome from dengue". BMC Medicine. 12 (1): 147. September 2014. doi:10.1186/s12916-014-0147-9. PMC 4154521. PMID 25259615.
- ^ Comprehensive guidelines for prevention and control of dengue and dengue haemorrhagic fever (ed. Rev. and expanded.). New Delhi, India: World Health Organization Regional Office for South-East Asia. 2011. m/s. 17. ISBN 978-92-9022-387-0. Diarkibkan daripada yang asal pada 14 June 2019. Dicapai pada 16 September 2017.
- ^ a b c WHO (1997). "Chapter 2: clinical diagnosis" (PDF). Dengue haemorrhagic fever: diagnosis, treatment, prevention and control (ed. 2nd). Geneva: World Health Organization. m/s. 12–23. ISBN 978-92-4-154500-6. Diarkibkan (PDF) daripada yang asal pada 22 October 2008.
- ^ "Dengue fever: diagnosis and treatment". Expert Review of Anti-Infective Therapy. 8 (7): 841–45. July 2010. doi:10.1586/eri.10.53. PMID 20586568.
- ^ "New CDC test for dengue approved". Centers for Disease Control and Prevention. 20 June 2012. Diarkibkan daripada yang asal pada 31 August 2017.
- ^ a b WHO (2009) pp. 137–46.
- ^ a b "Dengue Fever Vaccine Available in Indonesia". 17 October 2016. Diarkibkan daripada yang asal pada 18 October 2016.
- ^ "HSA Updates on Additional Risk of Dengvaxia® in Individuals with No Prior Dengue Experience". HSA Singapore. Diarkibkan daripada yang asal pada 2 February 2018. Dicapai pada 2 February 2018.
- ^ a b "Updated recommendations of the International Dengue Initiative expert group for CYD-TDV vaccine implementation in Latin America". Vaccine. 37 (43): 6291–98. October 2019. doi:10.1016/j.vaccine.2019.09.010. PMID 31515144.
- ^ "Dengue vaccine (Dengvaxia°). Not for large-scale use". 39 (433). November 2019: 810. Cite journal requires
|journal=(bantuan) - ^ "Dengvaxia®, World's First Dengue Vaccine, Approved in Mexico". www.sanofipasteur.com. Diarkibkan daripada yang asal pada 10 December 2015. Dicapai pada 10 December 2015.
- ^ "From research to phase III: preclinical, industrial and clinical development of the Sanofi Pasteur tetravalent dengue vaccine". Vaccine. 29 (42): 7229–41. September 2011. doi:10.1016/j.vaccine.2011.06.094. PMID 21745521.
- ^ Pollack, Andrew (9 December 2015). "First Dengue Fever Vaccine Approved by Mexico". The New York Times. ISSN 0362-4331. Diarkibkan daripada yang asal pada 9 December 2015. Dicapai pada 10 December 2015.
- ^ "Progress towards a dengue vaccine". The Lancet. Infectious Diseases. 9 (11): 678–87. November 2009. doi:10.1016/S1473-3099(09)70254-3. PMID 19850226.
- ^ "Marking ASEAN Dengue Day". Diarkibkan daripada yang asal pada 17 June 2015. Dicapai pada 16 June 2015.
- ^ ACTION AGAINST DENGUE Dengue Day Campaigns Across Asia. World Health Organization. 2011. ISBN 9789290615392.
- ^ "Part 12: Pediatric Advanced Life Support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care". Circulation. 132 (18 Suppl 2): S526–42. November 2015. doi:10.1161/CIR.0000000000000266. PMC 6191296. PMID 26473000.
- ^ a b WHO (2009), pp. 40–43.
- ^ "Corticosteroids for dengue infection". The Cochrane Database of Systematic Reviews. 7 (7): CD003488. July 2014. doi:10.1002/14651858.CD003488.pub3. PMC 6555473. PMID 24984082.
- ^ "Dengue fever". BMJ (Clinical Research Ed.). 351: h4661. 15 September 2015. doi:10.1136/bmj.h4661. PMID 26374064.
- ^ "The global economic burden of dengue: a systematic analysis". The Lancet. Infectious Diseases. 16 (8): 935–41. August 2016. doi:10.1016/S1473-3099(16)00146-8. PMID 27091092.
- ^ "Economic and disease burden of dengue in Southeast Asia". PLOS Neglected Tropical Diseases. 7 (2): e2055. 2013. doi:10.1371/journal.pntd.0002055. PMC 3578748. PMID 23437406.
- ^ "Dengue death toll rises in Indonesia". The Lancet. 363 (9413): 956. March 2004. doi:10.1016/s0140-6736(04)15829-7. ISSN 0140-6736. PMID 15046118.
- ^ "Dengue virus infection in Africa". Emerging Infectious Diseases. 17 (8): 1349–54. August 2011. doi:10.3201/eid1708.101515. PMC 3381573. PMID 21801609.
- ^ WHO (2009), p. 3.
- ^ Neglected Tropical Diseases. "The 17 neglected tropical diseases". World Health Organization. Diarkibkan daripada yang asal pada 22 February 2014. Dicapai pada 10 April 2013.
- ^ "The current and future global distribution and population at risk of dengue". Nat Microbiol. 4 (9): 1508–15. September 2019. doi:10.1038/s41564-019-0476-8. PMC 6784886. PMID 31182801.
- ^ a b Anonymous (2006). "Etymologia: dengue" (PDF). Emerg. Infect. Dis. 12 (6): 893. doi:10.3201/eid1206.ET1206. Diarkibkan daripada yang asal (PDF) pada 3 December 2013.
- ^ "A re-examination of the history of etiologic confusion between dengue and chikungunya". PLOS Neglected Tropical Diseases. 9 (11): e0004101. November 2015. doi:10.1371/journal.pntd.0004101. PMC 4643049. PMID 26562299.
1779–1780: 'Knokkel-koorts' in Batavia (now Jakarta, Indonesia) and 'break bone fever' in Philadelphia
- ^ Anonymous (15 June 1998). "Definition of Dandy fever". MedicineNet.com. Diarkibkan daripada yang asal pada 5 June 2011. Dicapai pada 25 December 2010.
- ^ a b Halstead SB (2008). Dengue (Tropical Medicine: Science and Practice). River Edge, N.J: Imperial College Press. m/s. 1–10. ISBN 978-1-84816-228-0. Diarkibkan daripada yang asal pada 21 May 2016.
- ^ Barrett AD, Stanberry LR (2009). Vaccines for biodefense and emerging and neglected diseases. San Diego: Academic. m/s. 287–323. ISBN 978-0-12-369408-9. Diarkibkan daripada yang asal pada 12 May 2016.
- ^ "Is dengue a threat to the blood supply?". Transfus Med. 19 (2): 66–77. April 2009. doi:10.1111/j.1365-3148.2009.00916.x. PMC 2713854. PMID 19392949.
- ^ "National Dengue Day". 6 June 2018. Dicapai pada 7 January 2019.
- ^ "Calling for a World Dengue Day". The International Society for Neglected Tropical Diseases. Dicapai pada 7 January 2019.
- ^ "Dengue Awareness Month | GOVPH". Official Gazette of the Republic of the Philippines. Official Gazette. 2 June 2011. Dicapai pada 7 January 2019.
- ^ "Did you know: Dengue Awareness Month | Inquirer News". newsinfo.inquirer.net. 9 June 2015. Dicapai pada 7 January 2019.
- ^ a b WHO (2009), p. 71.
- ^ "Efficacy of a tetravalent dengue vaccine in healthy children aged 4-16 years: a randomised, placebo-controlled, phase 3 trial". Lancet. 395 (10234): 1423–1433. May 2020. doi:10.1016/S0140-6736(20)30414-1. PMID 32197105.
- ^ Fong I (2013). Challenges in Infectious Diseases. Springer. m/s. 219. ISBN 978-1-4614-4496-1. Diarkibkan daripada yang asal pada 17 June 2016.
- ^ "'Bug' could combat dengue fever". BBC News. British Broadcasting Corporation. 2 January 2009. Diarkibkan daripada yang asal pada 7 March 2009.
- ^ "The Impact of Wolbachia on Virus Infection in Mosquitoes". Viruses. 7 (11): 5705–17. November 2015. doi:10.3390/v7112903. PMC 4664976. PMID 26556361.
- ^ "Assessing the epidemiological effect of wolbachia for dengue control". The Lancet. Infectious Diseases. 15 (7): 862–6. July 2015. doi:10.1016/S1473-3099(15)00091-2. PMC 4824166. PMID 26051887.
- ^ "Molecular targets for flavivirus drug discovery". Antiviral Research. 81 (1): 6–15. January 2009. doi:10.1016/j.antiviral.2008.08.004. PMC 2647018. PMID 18796313.
- ^ "New approaches to structure-based discovery of dengue protease inhibitors". Infectious Disorders Drug Targets. 9 (3): 327–43. June 2009. doi:10.2174/1871526510909030327. PMID 19519486.
- ^ "Carica papaya extract in dengue: a systematic review and meta-analysis". BMC Complement Altern Med (Review). 19 (1): 265. October 2019. doi:10.1186/s12906-019-2678-2. PMC 6788024. PMID 31601215.
- ^ "A Multi-perspective review on dengue research". Curr Drug Targets (Review). 20 (15): 1550–1562. 2019. doi:10.2174/1389450120666190724145937. PMID 31339068.
- ^ Ahmad I, Chattopadhyay D (2018). New Look to Phytomedicine: Advancements in Herbal Products as Novel Drug Leads. Elsevier Science. m/s. 42. ISBN 978-0128146200.
- ^ "Therapeutic application of Carica papaya leaf extract in the management of human diseases". Daru (Review). May 2020. doi:10.1007/s40199-020-00348-7. PMID 32367410.
- ^ "Dengue virus infection: prevention and treatment". UpToDate. 24 June 2020. Dicapai pada 20 September 2020.



